2型糖尿病

2型糖尿病は、日本で最も患者数が多い糖尿病で、年齢を重ねるにつれて誰にとっても身近な病気です。最近は食生活の変化や運動不足の影響で、若い世代でも増えていることをご存じでしょうか。
自覚症状が少ないまま進行するため、気づいたときには血糖値が高い状態が続いているケースも珍しくありません。だからこそ、早い段階で正しい知識を持つことが大切です。
まずは、2型糖尿病がどのような病気なのか、基本から一緒に確認していきましょう。
2型糖尿病とはどのような病気か
2型糖尿病は、インスリンの働きが不足することで血糖値が高い状態、高血糖が続く病気です。
インスリンは膵臓から分泌され、血液中のブドウ糖を細胞に取り込み、エネルギーとして使うために欠かせないホルモンです。
しかし、分泌量が低下したり、効きが悪くなったりすると、血糖がうまく処理されません。
1型糖尿病は自己免疫の影響でインスリンがほとんど出なくなるのに対し、2型糖尿病は生活習慣や体質が深く関係します。
さらに妊娠糖尿病とは発症の仕組みや経過が異なり、日本では食事や運動の乱れを背景に2型糖尿病の患者が増え続けています。
2型糖尿病の3つの主な原因
暴飲暴食でインスリンが追いつかない状態
2型糖尿病の原因としてまず挙げられるのが、食事によって血糖値が急に上がり、インスリンの分泌が追いつかなくなる状態です。
甘い物や脂っこい食事を頻繁にとると、血液中のブドウ糖が一気に増えます。
そのたびに膵臓はインスリンを大量に分泌しようとしますが、負担が続くと対応しきれなくなります。すると、食後の高血糖が長時間続きやすくなります。
こうした暴飲暴食の積み重ねが、2型糖尿病の入り口になることは少なくありません。
若い頃の暴飲暴食によるインスリンの枯渇
若い頃は多少食べ過ぎても血糖値がすぐに戻るため、問題を感じにくいものです。ですが、長年にわたる暴飲暴食は、膵臓を休ませる時間を奪い続けます。
その結果、インスリンを分泌する力が徐々に弱まり、必要な量を作れなくなってしまいます。
これが「インスリンの枯渇」と呼ばれる状態です。血糖値を下げる力そのものが不足するため、生活習慣を見直さない限り、高血糖が慢性的に続きやすくなります。
肥満によってインスリンの効き方が低下した状態
肥満も2型糖尿病の大きな原因の一つです。
体脂肪、特に内臓脂肪が増えると、肥満細胞から分泌される物質の影響で、インスリンが効きにくくなります。インスリンは分泌されているのに、血糖を細胞に取り込めない状態が続くのです。
その結果、血糖値は下がりにくくなります。体重が少し増えただけでも血糖コントロールに影響することがあり、肥満対策は2型糖尿病の予防と改善に直結します。
遺伝・体質・生活習慣が2型糖尿病に与える影響
2型糖尿病は、食べ過ぎや肥満だけが原因と思われがちですが、それだけではありません。
実は、生まれ持った体質や家族の影響、そして長年続けてきた生活習慣が重なって発症するケースが多く見られます。
2型糖尿病はどのくらい遺伝が関係するのか
2型糖尿病は、親や兄弟に糖尿病の方がいる場合、発症しやすいことが知られています。
ただし、遺伝だけで必ず発症するわけではありません。遺伝は「必ずなる」という意味ではなく、「なりやすい体質を受け継ぐ」程度のものです。
そのため、毎日の食事や運動などの生活習慣によって、発症の可能性は大きく変わってきます。
家族に糖尿病の方がいる場合こそ、早めに生活を見直すことが予防につながります。
肥満・運動不足・食べ過ぎが血糖値を上げやすくする理由
食べ過ぎや運動不足が続くと、体の中で使いきれなかった糖が血液中に残りやすくなります。
これは、食べたものが体内で処理される流れと深く関係しています。
食事で摂取した糖は、胃で消化されたあと小腸で吸収され、毛細血管を通ってまず肝臓へ運ばれます。肝臓で処理しきれなかった糖は血液中に放出され、筋肉や脂肪細胞へ運ばれます。
しかし、運動不足が続くと筋肉が糖を取り込みにくくなり、さらに肥満が進むとインスリンの効きが悪くなります。その結果、糖が細胞に入りにくくなり、血液中に糖が残るため、血糖値が上がりやすくなります。
こうした状態が続くことで、食後の高血糖が慢性化し、気づかないうちに2型糖尿病へ近づいてしまいます。
2型糖尿病に該当するチェックリスト
2型糖尿病の症状は、初期にはほとんど自覚できないことが多いのが特徴です。
そのため、「年齢のせい」「疲れているだけ」と見過ごされやすく、気づかないうちに血糖値が高い状態が続いてしまいます。
まずは以下のチェックリストで、ご自身の状況を照らし合わせてみてください。
気になる項目が一つでもあれば、早めに血糖値を確認することが、将来のリスクを減らす第一歩になります。
- 家族に糖尿病の人がいる
- 最近おしっこが近い
- 最近寝ている時によく足がつる
- 最近やたら喉が渇く
- 最近目がかすむ
- 最近何をやってもだるい
高血糖による空腹感・口渇・体重減少
血糖値が高くなると、体は余分な糖を尿として外に出そうとします。その結果、尿の回数が増え、喉の渇きや水分摂取が増えやすくなります。
また、十分に食べていてもエネルギーとして糖を使えず、体重が減ることがあります。
慢性的な高血糖が血管・血液に与える影響
高血糖の状態が長く続くと、血液が流れる血管に少しずつ負担がかかります。この変化はすぐに症状として現れないため、自覚しにくいのが特徴です。
ですが、放置すると目や腎臓、神経などに影響が出ることがあります。症状が軽いうちに気づくことが重要です。
2型糖尿病の検査と診断方法

2型糖尿病は、症状だけで判断することが難しい病気です。そのため、検査によって血糖の状態を数値で確認することがとても重要になります。
空腹時血糖値・食後血糖値から見えるいまの状態
血糖値は、血液中に含まれるブドウ糖の量を示す数値です。
空腹時血糖値は、食事の影響を受けていない状態で測定され、「体の基本的な血糖調整力」を反映します。
一方、食後血糖値は、食事による血糖の上がり方を見る指標です。
「食後に血糖値が大きく上昇する場合、糖を処理する力が弱くなっている可能性」があります。
どちらか一方だけでなく、両方を見ることが大切です。
HbA1cの数値から見えるこれまでの状態
HbA1cは、過去1〜2か月ほどの血糖状態を反映する検査です。
一時的な食事内容に左右されにくく、血糖が安定しているかどうかを判断する目安になります。血糖値が日によって変動していても、HbA1cが高い場合は、高血糖の状態が続いていると考えられます。
そのため、2型糖尿病の診断や治療方針を決めるうえで、重要な指標として使われています。
糖尿病予備軍や初期の段階の数値の目安はこちらです。
-空腹時血糖値=100〜125mg/dL程度
-HbA1c=5.6〜6.4%
ただし、1回の検査だけで決まることは少なく、状況に応じて複数回の測定やHbA1cの結果をあわせて、総合的に診断します。
数値目安と糖尿病のステージの関係については、以下の記事をご覧ください。
2型糖尿病の進行と合併症

2型糖尿病で特に注意したいのが、血糖値が高い状態を長期間放置することで起こる合併症です。
血液中に糖が多い状態が続くと、血管の内側が少しずつ傷つきます。血管は全身に張り巡らされており、細い血管も太い血管も例外ではありません。
その結果、目や腎臓、神経といった細い血管が集まる場所から影響を受けたり、心臓や脳など命に関わる太い血管にも障害が及んだりします。
合併症は突然起こるものではなく、静かに進行するため、早い段階で知っておくことがとても大切です。
太い血管で起こる合併症→心臓・脳など
2型糖尿病の三大合併症(し・め・じ)とは何か
糖尿病の合併症は、「し・め・じ」という覚え方でよく知られています。
これは、神経障害・網膜症・腎症の頭文字を取ったもので、いずれも細い血管(細小血管)が傷つくことで起こる合併症です。
「し→め→じ」という並びは、必ずこの順番で進行するという意味ではありません。ただし、比較的起こりやすく、気づかれやすい順番として覚えられています。
2型糖尿病では、まず細い血管に負担がかかりやすいため、この三つは特に注意が必要な合併症とされています。
し)神経障害:細い血管が傷ついて起こる初期のサイン
神経障害は、2型糖尿病の合併症の中でも最も頻度が高く、比較的早い段階から現れやすいとされています。
神経は、細い血管から栄養や酸素を受け取って働いていますが、高血糖が続くと、その血管が傷つき、神経の働きが低下するためとされています。
初期には、手や足先のしびれ、ピリピリした違和感、感覚が鈍くなったり、冷感や熱感といった「感覚神経」の異常が見られます。
症状は感覚神経→自律神経→手足のつり・しびれが出現
また、血圧や排尿、発汗を調節をしたり、胃や腸の消化管を動かすための「自律神経」に障害が出るケースもあります。
立ちくらみや排尿の違和感、便秘や下痢といった消化活動の低下、勃起不全が見られることもあります。
糖尿病性神経障害の場合、痛みが強くない場合も多く、年齢や疲れのせいだと見過ごされがちなので注意が必要です。
手足のしびれなどの感覚の違和感を頻繁に感じる場合は、すぐに医療機関に相談しましょう。
め)網膜症:目の細い血管で起こる合併症
糖尿病網膜症は、高血糖の状態が続くことで目の奥にある網膜の細い血管が傷つき、段階的に進行していく合併症です。
原因は血液中の糖が多い状態が長く続くことで、血管の内側がもろくなり、血流が悪くなることにあります。
糖尿病網膜症は以下の3段階で進行していくとされています。
単純網膜症
血管に小さなこぶや出血が起こりますが、ほとんど自覚症状はありません。そのため、この時期に異常が見つからずに進行してしまうことも少なくありません。
増殖前網膜症
網膜への血流がさらに低下し、視界がかすむ、見えにくいといった変化を感じることがあります。
増殖網膜症
新しくもろい血管が増え、出血や網膜剥離を起こし、失明に至る可能性があります。
症状がなくても定期的に眼科で検査を受けることが、重症化を防ぐ重要なポイントです。当クリニックでは初診時に糖尿病連携手帳をお配りさせていただいて、眼科医師に目の診察後に記載をしてきていただいております。
じ)糖尿病性腎症:知らぬ間に進行する細小血管の障害
腎臓には、血液をきれいにするための非常に細かい血管が無数に集まっています。
高血糖の状態が続くと、これらの細い血管に少しずつ負担がかかり、ろ過する力が弱まっていきます。その結果、腎臓本来の働きが徐々に低下していきます。
糖尿病性腎症の怖い点は、初期にはほとんど自覚症状がないことです。
むくみやだるさなどの症状が出る前に、尿検査でたんぱく尿が見つかることが多く、定期的な検査を受けていないと見逃されやすい合併症です。
さらに進行すると腎不全となり、体の老廃物を排出できなくなります。
その結果、透析治療が必要になる可能性もあります。腎臓を守るためには、血糖値の管理に加え、定期的な尿検査を続けることがとても大切です。
2型糖尿病による重大な合併症(え・の・き)
「え・の・き」は、2型糖尿病によって太い血管が傷つくことで起こる合併症をまとめた呼び方です。
高血糖の状態が続くと、血管の内側が硬くなり、血液の流れが悪くなります。この変化は全身の動脈で起こり、特に足・脳・心臓といった重要な部位に影響します。
「しめじ」が細い血管の障害であるのに対し、「えのき」は命に直結するリスクが高い合併症が多い点が特徴です。
え)足壊疽:最悪は足の切断
「壊疽」とは足の組織が腐ってしまうことです。元々、糖尿病が原因とされる足の病気は、高血糖が続くことで神経障害と血流障害と感染症が組み合わさることによって発症します。
神経障害によって発汗の低下に伴う乾燥や亀裂ができやすくなり、さらに、感覚障害が発症すると感覚が鈍くなり、靴の中の異物に気づきにくくなったり、本来であれば感じていたはずの違和感を感じなくなったりするので、怪我をしてしまうことがあります。
すると、足の亀裂部から細菌が入って、感染症をおこします。高い血糖値が続けば傷の治りも悪くなります。
そこに血流障害が加われば、足の組織が腐り、「壊疽」になるのです。また、高い血糖が持続され、足の血管が閉じた状態になると、下肢の血流が遮断され、大きな壊疽をおこし、切断を余儀なくされることがあるのです。
の)脳卒中(脳梗塞・脳出血)
脳梗塞と脳出血をまとめて脳卒中と呼びます。脳梗塞は脳に栄養を送る血管が詰まる病気です。
脳梗塞になると、手や足に麻痺が出現しやすくなり、食べ物を飲み込みにくくなり、かつ喋ることもままならない状況となります。
さらには、脳梗塞から認知症を起こしやすくもなります。
脳出血の場合は、出血範囲が広ければ意識を失い、死に至ってしまうこともあります。
き)狭心症・心筋梗塞

狭心症や心筋梗塞をまとめて冠動脈疾患と呼びます。簡単に言いますと、心臓の血管が詰まってしまう病気です。高血圧や高脂血症や肥満・喫煙・加齢が併存すると冠動脈疾患が悪化します。
動脈硬化が進むと、心臓に十分な血液が届かなくなり、胸の痛みや息切れといった症状が現れます。
冠動脈疾患の発症には、食後血糖値が140mg/dl以上で相関があると言われています。
特に心筋梗塞は、血管が完全に詰まることで発症し、早急な治療が必要になります。2型糖尿病がある方は、症状が軽く出ることもあり、発見が遅れるケースも少なくありません。
定期的な検査と健康的な生活習慣が予防につながります。
2型糖尿病は生活習慣で予防・改善できる

2型糖尿病は、一度診断されると一生付き合う病気だと思われがちです。
ですが実際には、早い段階で適切な対応を行うことで、進行を抑えたり、状態を改善したりすることが可能です。
特別なことを始める必要はなく、日々の生活習慣を少しずつ整えることが、血糖管理の大きな力になります。
ここでは、なぜ早期対応が大切なのか、そして改善に向けて意識したい考え方をお伝えします。
2型糖尿病の治療はなぜ早期開始が大切なのか
2型糖尿病は、時間とともに少しずつ進行する病気です。
血糖値が高い状態が続くほど、体への負担は積み重なっていきます。早い段階で治療や生活改善を始めることで、膵臓の働きを保ちやすくなり、治療の選択肢も広がります。
逆に、「数値が多少オーバーしているだけだから…」と放置してしまうと、後から調整が難しくなることもあります。
「まだ大丈夫」と感じる時期こそ、早めに向き合うことが、将来の負担を軽くするポイントになります。
血糖コントロール改善が合併症予防につながる理由
血糖コントロールとは、血糖値をできるだけ安定した範囲に保つことを指します。
高い状態と低い状態を繰り返すよりも、安定していることが体にとって重要です。血糖が安定すると、血管への負担が減り、合併症のリスクを下げることにつながります。
合併症は突然起こるものではなく、長年の積み重ねで進行します。そのため、今の血糖管理が、数年後、十数年後の体の状態を左右すると考えることが大切です。
正常値未満を目指す血糖管理と効果的な生活習慣改善
血糖管理というと、厳しい制限を思い浮かべる方もいるかもしれません。
ですが大切なのは、無理なく続けられる範囲で、正常値に近づけていくことです。食事の量や内容を少し意識すること、体を動かす時間を増やすこと、睡眠や生活リズムを整えることも、血糖に良い影響を与えます。
一人で抱え込まず、医師と相談しながら自分に合った方法を見つけることで、2型糖尿病は十分にコントロール可能な病気になります。
2型糖尿病の診療は世田谷内科・糖尿病総合クリニックへ

2型糖尿病は、検査結果や数値だけを見て対応する病気ではありません。
生活習慣、体質、仕事や家庭環境など、一人ひとりの背景を踏まえた診療がとても重要です。
世田谷内科・糖尿病総合クリニックでは、糖尿病専門医が中心となり、患者さまの生活に寄り添いながら、無理なく続けられる治療とサポートを行っています。
「通い続けられること」を大切にした診療体制が、当院の特徴です。

日本糖尿病学会が行う専門医試験を合格した医師に与えられる資格です。
専門医試験には以下のような条件があります。
十分な臨床経験がある医師を対象に、日本糖尿病学会が認定する教育病院において、3年以上の臨床研修を終え糖尿病臨床に関する学会発表または論文発表などの条件をクリアし、日本糖尿病学会が行う糖尿病専門医試験に合格した医師に対して日本糖尿病学会から与えられる資格です。
また、糖尿病専門医は5年に1度の更新制度により一定のレベルが保てれています。
2型糖尿病の治療方法(当クリニックでの取り組み)
糖尿病の治療は基本的に4つです。
- 食事療法
「一汁三菜」に基づいた方法で指導させていただいております。
これは室町時代からの日本料理の基本です。今では、冠婚葬祭などの儀式に面影が残りますが、元々は日本人の主食である「ごはん」に「汁物」と3つの「菜(おかず)」を組み合わせた献立のことを言います。
昨今、「糖質抜きダイエット」が流行し、劇的に炭水化物を抜いて、主菜のタンパク質だけを食べていらっしゃる方が多くみられます。
確かに、糖質を減らすことで血糖値は上昇しにくくなり、結果的に太りにくくなります。炭水化物は力や熱といった体を動かすためのガソリンのような働きをしてくれますが、人が生きていくために炭水化物が必要不可欠な栄養素であることが忘れ去られてしまっています。
私たちが普段摂取しなければならない3大栄養素は、炭水化物・タンパク質・脂質です。
これにさらにビタミンとミネラルが加われば5大栄養素となりこれらを偏りなく摂ることで、疲れにくく、風邪をひきにくい丈夫な体になっていきます。
当クリニックでは、この「一汁三菜」をベースに、みなさまの体に必要不可欠な栄養素をキープしながら、血糖値を上昇させずに、太らせずに、いつまでも継続的な食事方法を提案しております。
- 運動療法
糖尿病を予防したい方、もしくは糖尿病になってしまった方にとって、なぜ運動をすることが重要なのか。
なぜなら、運動不足による肥満と糖尿病には密接な繋がりがあるからです。
太るということは、摂取カロリーと消費カロリーが一致していない(摂取≠消費)ということです。摂取した食事は、胃で消化され、小腸で吸収され、さらに毛細血管に入って肝臓へ運ばれていきます。そして、余分に摂ってしまった糖が肝臓に取り込まれなかった場合、その糖たちは、行先を変えて筋肉と脂肪細胞へ運ばれていきます。この時に、筋肉をしっかり動かしてあげなければ糖は筋肉には取り込まれず、脂肪細胞に取り込まれてしまうのです。
そして、こんな悪循環スパイラルに拍車をかけるように、さらに食べ過ぎてしまうと脂肪細胞はどんどん膨らみ、増加していきます。そしてあれよあれよと「肥満症体型」が完成してしまうのです。
この状況を打破するためには、ついてしまった脂肪を小さくし燃やすことが大切であり、できるだけ食事を摂った後に運動をして筋肉を動かし、糖を取り込ませることが大切なのです。
外来診療で、患者様に運動をしましょう!とお伝えすると、やる気スイッチが途端にOFFモードに切り替わってしまう方がいらっしゃいます。
ではどうしたらよいのか?
当クリニックでは、まずは、身近な家事や通勤等で、身体を少し動かす習慣を作っていただければ一歩前進と考えております。特に大切にしていただきたいのは「食後」です。
- 食後に炊事洗濯家事をする。
- 食後にお風呂に入る。
- 食後にストレッチをする。
- 食後に散歩をする。
どの程度脂肪を燃やしていけばよいのか、これを皆様のライフスタイルバランスに応じて外来でお伝えさせていただければと思います。
- 内服治療
現在血糖値を下げるお薬は内服薬と注射の2種類があります。そして、さらに細かく分類しますと内服薬には約9種類あり、注射にはインスリンとGLP-1という2種類の薬剤があります。
糖尿病専門医はこれらをうまく組み合わせながら、患者様へ処方をします。
1型糖尿病の患者様には、必然的にインスリンの注射が必要になります。
当クリニックでは、まずは、患者様の病態を確認いたします。
身体がインスリンをきちんと分泌しているかどうかで治療方法が変わってきます。インスリンをきちんと分泌していて血糖値が高すぎる方でも、一時的にインスリンを使うことがあります。
しかし、「糖毒性(糖があまりにも高すぎて、下がりきらない状態)」が改善されればインスリンから内服薬へ、さらにはお薬も必要ない状態へ導きます。
- 注射療法
さきほども述べたように、注射には大きく2種類あります。
皆様もご存知の1日1回~4回打つインスリンと毎日または1週間に1回打つGLP-1製剤です。
GLP-1製剤は、ここ数年で開発製造された新しい注射薬で、インスリンをアシストしてくれる消化管ホルモンです。消化管ホルモンというだけあって、打つと食欲が抑えられたり、満腹感が持続したりします。
この効果により肥満解消にもなるため、肥満体型の方におすすめな注射薬です。しかし、2型糖尿病の方にのみ適応があるため、1型糖尿病の方やインスリン分泌量が少ない方は適応外になります。
当クリニックでは血糖値があまりにも高くて正常化をはからなければならない方に、インスリンを使用することがありますが、患者様のライフスタイルや食生活によっては、単独で低血糖を生じさせることにないGLP-1製剤を使用します。
当院では、豊富な臨床経験がある糖尿病専門医が在籍し、管理栄養士、看護師がタッグを組んで、患者様の治療をサポートしていきます。
医師による診療に加え、管理栄養士が常駐し、栄養指導をご希望の方に対して具体的で実践しやすい食事のアドバイスを行っています。

日本初のアイランドキッチンを完備。生活習慣病に限らず、患者様ご本人はもちろん、ご家族が抱えるさまざまなお悩みや疾患の状況に応じて、一人ひとりに合わせたオーダーメイドの栄養指導を受けていただくことが可能です。
FreeStyle リブレ(持続血糖測定器)取り扱い

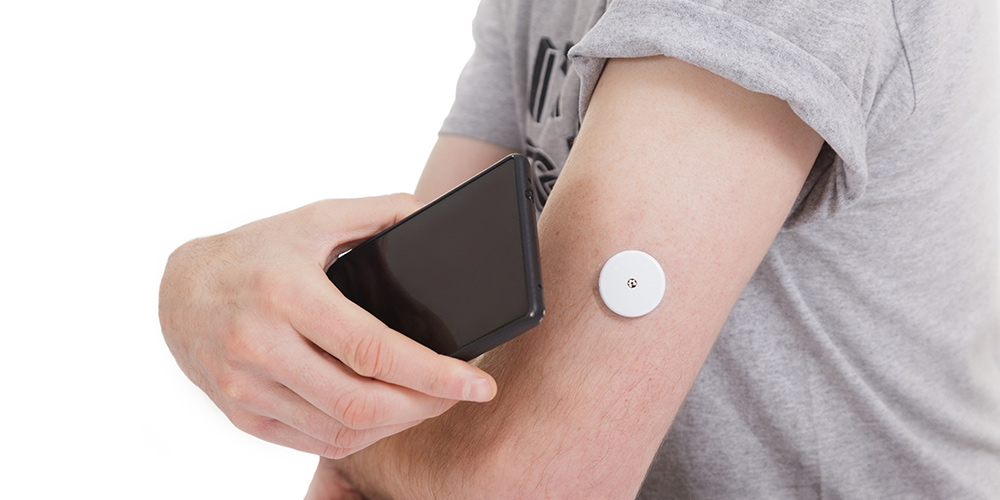
FreeStyle リブレは、腕に貼り付けたパッチに機械をかざすだけで、血糖値をリアルタイムで測定することができる装置です。
一般的な計測器を違い、指に針を刺す必要がないため、
- ご自身での血糖測定が苦手な方
- 血糖値の状態を見える化したい方
- 食事のタイミングを判断したい方
インスリン注射を1日1回以上されている方であれば、保険が適応されます。ご希望の方はお気軽にご相談ください。
気になる症状があれば早めの受診をおすすめします
2型糖尿病は、症状が軽いうちに対応することで、将来の負担を大きく減らせる病気です。
「まだ大丈夫」
「忙しいから後回し」
と感じている間にも、体の中では変化が進んでいることがあります。少しでも血糖値が気になる、健診で指摘された、生活を見直したいと感じたときは、早めにご相談ください。
当院では、患者さまが安心して通い続けられるよう、丁寧な説明と継続的なフォローを心がけています。
気になることがあれば、まずはLINEやお電話からお気軽にご相談ください。
健康診断で指摘された場合の受診タイミング
健康診断で血糖値やHbA1cを指摘された場合、「まだ様子を見てもよいのか」と迷う方も多いかもしれません。
ただし、自覚症状がない段階でも、数値に変化が出ていることがあります。
放置せず、一度医師に相談することで、生活習慣の見直しだけで改善できるケースもあります。
是非早めの受診を心掛けるようにしてください。
2型糖尿病に関するよくある質問(FAQ)
2型糖尿病ってどんな病気?どう向き合えばいいの?など患者様からよくいただく質問をご紹介します。
必ずしも、すぐに薬が必要になるわけではありません。血糖値の状態や生活習慣によっては、まず食事や運動の見直しから始めるケースもあります。医師が検査結果を総合的に判断し、その方に合った治療方針を決めていきます。
はい、自覚症状がなくても通院は大切です。2型糖尿病は、症状がないまま進行することが多く、気づいたときには合併症が進んでいる場合もあります。症状がない時期こそ、血糖値を安定させることが将来のリスクを減らします。
はい、その段階での受診がおすすめです。
軽度の数値異常のうちに対策を始めることで、薬を使わずに改善できる可能性が高くなります。「様子見」のつもりが進行してしまうケースも少なくありません。
あります。
2型糖尿病は肥満の方に多い病気ですが、体質や遺伝、インスリンの分泌量によって、体重が標準でも発症することがあります。
体型だけで判断せず、血糖値の変化を定期的に確認することが重要です。
あります。
食事内容の見直しや、体を動かす習慣をつけることは、将来の予防につながります。
また、定期的に血糖値をチェックすることで、早期発見が可能になります。気になる場合は、早めに医師へ相談しましょう。
もちろんです。
「治療が必要か分からない」「何から始めればよいか知りたい」といった相談でも問題ありません。
当院では、患者さまの不安や疑問に丁寧に向き合い、無理のない選択肢をご提案しています。
もしかしたら?・・
糖尿病予備群かもしれない・
血糖値が高めだと思う方はこちらを
電話予約: 03-6421-3803
地域医療連携病院一覧
世田谷内科・糖尿病総合クリニックでは、他医療機関と協力しながら、
地域から求められる医療を提供していきます。
世田谷区
- 奥沢病院
- 関東中央病院
- 玉川病院
大田区
- 松井病院
- 荏原病院
- 東急病院
- 田園調布中央病院
- 牧田総合病院
目黒区
- 三宿病院
- 東邦大学医療センター大橋病院
品川区
- 昭和大学病院
渋谷区
- 広尾病院
文京区
- 順天堂大学医学部附属順天堂医院
中央区
- 聖路加国際病院
ご予約・お問い合わせ
03-6421-3803 外来予約専用ダイヤル
03-6421-1887外来診療お問い合わせ
03-3717-6670訪問診療専用ダイヤル
| 診療時間 | 月 | 火 | 水 | 木 | 金 | 土 | 日 | 祝 |
|---|---|---|---|---|---|---|---|---|
| 09:30-13:00 | ● | ● | ● | ー | ● | ★ | ー | ● |
| 14:30-18:00 | ● | ● | ● | ー | ● | ー | ー | ● |
※受付は15分前終了
★9:30~13:30(13:15最終受付)












